SSI-S POSTOPERATIVE OBERFLÄCHLICHE WUNDINFEKTION
Infektion an der Inzisionsstelle innerhalb von 30 Tagen nach der Operation, die nur Haut oder subkutanes Gewebe miteinbezieht und mindestens eines der folgenden Kriterien trifft zu:
- Eitrige Sekretion aus der oberflächlichen Inzision
- Kultureller Nachweis von Erregern aus einem aseptisch entnommenen Wundsekret oder Gewebe von der oberflächlichen Inzision
- Mindestens eines der folgenden Anzeichen: Schmerz oder Berührungsempfindlichkeit, lokalisierte Schwellung, Rötung oder Überwärmung, und Chirurg:in öffnet die oberflächliche Inzision bewusst. Dieses Kriterium gilt jedoch nicht bei Vorliegen einer negativen mikrobiologischen Kultur von der oberflächlichen Inzision
- Diagnose des behandelnden Arztes/der behandelnden Ärztin
SSI-D POSTOPERATIVE TIEFE WUNDINFEKTION
Infektion innerhalb von 30 Tagen nach der Operation (innerhalb von 90 Tagen, wenn Implantat1 in situ belassen) und Infektion scheint mit der Operation in Verbindung zu stehen und erfasst Faszienschicht und Muskelgewebe und mindestens eines der folgenden Kriterien trifft zu:
- Eitrige Sekretion aus der Tiefe der Inzision, aber nicht aus dem operierten Organ bzw. der Körperhöhle, da solche Infektionen dann zur Kategorie SSI-O gehören würden
- Spontane Dehiszenz oder vom/von Chirurg:in bewusst geöffnet, wenn der/die Patient:in mindestens eines der nachfolgenden Symptome hat: Fieber (>38 °C), lokalisierter Schmerz oder Berührungsempfindlichkeit. Dieses Kriterium gilt jedoch nicht bei Vorliegen einer negativen mikrobiologischen Kultur aus der Tiefe der Inzision
- Abszess oder sonstige Zeichen der Infektion, die tieferen Schichten betreffend, sind bei der klinischen Untersuchung, während der erneuten Operation, bei der histopathologischen Untersuchung oder bei radiologischen Untersuchungen ersichtlich
- Diagnose des behandelnden Arztes/der behandelnden Ärztin
Definition Implantat: Unter einem Implantat versteht man einen Fremdkörper nicht-menschlicher Herkunft, der einem Patienten/einer Patientin während einer Operation auf Dauer eingesetzt wird und an dem nicht routinemäßig für diagnostische oder therapeutische Zwecke manipuliert wird (Hüftprothesen, Gefäßprothesen, Schrauben, Draht, künstl. Bauchnetz, Herzklappen [vom Schwein oder synthetisch]). Menschliche Spenderorgane (Transplantate) wie z. B. Herz, Niere und Leber sind ausgeschlossen.
SSI-O INFEKTION VON ORGANEN UND KÖRPERHÖHLEN IM OPERATIONSGEBIET
Infektion innerhalb von 30 Tagen nach der Operation (innerhalb von 90 Tagen, wenn Implantat1 in situ belassen), und Infektion scheint mit der Operation in Verbindung zu stehen und erfasst Organe oder Körperhöhlen, die während der Operation geöffnet wurden oder an denen manipuliert wurde und mindestens eines der folgenden Kriterien trifft zu:
- Eitrige Sekretion aus einer Drainage, die Zugang zu dem Organ bzw. der Körperhöhle im Operationsgebiet hat
- Kultureller Nachweis von Erregern aus einem aseptisch entnommenen Wundsekret oder Gewebe aus einem Organ bzw. der Körperhöhle im Operationsgebiet
- Abszess oder sonstiges Zeichen einer Infektion des Organs bzw. der Körperhöhle im Operationsgebiet ist bei klinischer Untersuchung, während einer erneuten Operation, bei einer histopathologischen Untersuchung oder bei radiologischen Untersuchungen ersichtlich
- Diagnose des behandelnden Arztes/der behandelnden Ärztin
| RÖNTGEN |
Zweifacher Nachweis von Zeichen einer Pneumonie bei Röntgenuntersuchungen des Thorax bei Patient:innen mit pulmonaler oder kardialer Grundkrankheit (bei Patient:innen ohne pulmonale oder kardiale Grundkrankheit reicht ein aussagekräftiger Röntgen-Thorax Befund mit Zeichen einer Pneumonie);
und mindestens eines der folgenden:
| SYMPTOME |
- Fieber >38 °C ohne andere Ursache;
- Leukopenie (<4.000/mm3) oder Leukozytose (≥12.000/mm3);
und mindestens eines der folgenden Zeichen: (oder mindestens zwei der folgenden für die Diagnostik der PN4 und PN5):
- Neues Auftreten von eitrigem Sputum oder Veränderung des Sputums (Farbe, Konsistenz, Geruch);
- Husten oder Dyspnoe oder Tachypnoe;
- Rasselgeräusche oder bronchiales Atemgeräusch;
- Verschlechterung des Gasaustausches (z.B. erhöhter O2-Bedarf, neu aufgetretene Beatmungsnotwendigkeit);
und entsprechend der durchgeführten Diagnostik:
a – Bakteriologische Diagnostik:
| MIKROBIOLOGIE |
PN1 PNEUMONIE MIT ERREGERNACHWEIS AUS MINIMAL KONTAMINIERTEM SEKRET
Kultureller Nachweis eines ätiologisch in Frage kommenden Erregers aus minimal kontaminierten Atemwegssekret
- Nachweis von mindestens 104 KBE/ml in der bronchoalveolären Lavage (BAL) oder intrazellulärer Bakteriennachweis in ≥5 % der bei BAL gewonnenen Zellen;
- Nachweis von mindestens 103 KBE/ml aus geschützter Bürste (PB Wimberley);
- Nachweis von mindestens 103 KBE/ml aus bronchoskopisch gewonnenem Sekret.
PN2 PNEUMONIE MIT ERREGERNACHWEIS AUS MÖGLICHERWEISE KONTAMINIERTEM SEKRET
Kultureller Nachweis eines ätiologisch in Frage kommenden Erregers aus eventuell kontaminierten Atemwegssekret
- Nachweis von mindestens 106 KBE/ml im endotrachealen Aspirat
b – Andere mikrobiologische Diagnostik:
PN3 PNEUMONIE MIT ERREGERNACHWEIS DURCH ANDERE MIKROBIOLOGISCHE DIAGNOSTIK
- Positive Blutkultur (nicht assoziiert mit anderer Infektion);
- Kultureller Nachweis eines Erregers aus Pleuraflüssigkeit;
- Histopathologische Untersuchung zeigt Zeichen einer Pneumonie;
- Nachweis einer viralen oder durch andere bestimmte Erreger (Legionella, Aspergillus, Mykobakterien, Mykoplasmen, Pneumocystis carinii) hervorgerufenen Pneumonie:
- Nachweis von viralem Antigen oder Antikörper aus Atemwegsekret (z.B. PCR)
- Positiver Direktnachweis oder Kultur von Bronchialsekret oder Gewebe
- Nachweis einer Serokonversion
- Nachweis von Legionella pneumophila Serogruppe 1 Antigen im Urin.
c – Andere positive Sputum Kultur oder Atemwegssekret mit nicht-quantitative Kultur:
PN4 PNEUMONIE MIT ERREGERNACHWEIS AUS SPUTUM ODER AUS NICHT-QUANTITATIVER KULTUR DES ATEMWEGSEKRET
PN5 PNEUMONIE OHNE POSITIVEN MIKROBIOLOGISCHEN BEFUND
Bitte beachten:
- Ein aussagekräftiger Röntgen-Thorax oder CT-Befund für die aktuelle Pneumonie kann auch bei Patient:innen mit zugrundeliegender kardialer oder pulmonaler Erkrankung ausreichend sein, sofern ein Vergleich mit Voraufnahmen möglich ist.
- Hierarchie bei der Erfassung: PN1>PN2>PN3>PN4>PN5
UTI-A SYMPTOMATISCHE MIKROBIOLOGISCH BESTÄTIGTE HARNWEGSINFEKTION
- Patient:in hat mindestens eines der folgenden Anzeichen ohne andere erkennbare Ursache: Fieber (>38 °C), Dysurie, Oligurie oder suprapubisches Spannungsgefühl;
und
- Patient:in hat eine Urinkultur ≥105 Kolonien/ml mit nicht mehr als zwei Spezies von Mikroorganismen.
UTI-B SYMPTOMATISCHE MIKROBIOLOGISCH NICHT BESTÄTIGTE HARNWEGSINFEKTION
- Patient:in hat mindestens zwei der folgenden Anzeichen ohne andere erkennbare Ursache: Fieber (>38 °C), Dysurie, Oligurie oder suprapubisches Spannungsgefühl; und mindestens einen der folgenden Befunde:
- Harnteststreifen für Leukozytenesterase und/oder Nitrit positiv;
- Pyurie (≥10 Leukozyten/mm3 oder >3 Leukozyten/Gesichtsfeld bei starker Vergrößerung im nicht- zentrifugierten Urin);
- Nachweis von Mikroorganismen bei Gram-Färbung einer nicht-zentrifugierten Urinprobe;
- Mindestens zwei Urinkulturen mit wiederholtem Nachweis desselben pathogenen Erregers (gramnegative Erreger oder Staphylococcus saprophyticus) mit ≥102 KBE/ml Urin;
- Nachweis von ≤105 KBE/ml eines einzelnen pathogenen Erregers (gramnegative Erreger oder Staphylococcus saprophyticus) bei Patient:innen unter Antibiotikatherapie indiziert bei vorliegender Harnwegsinfektion;
- Diagnose des Arztes/der Ärztin;
- Arzt/Ärztin ordnet entsprechende Therapie an.
BSI MIKROBIOLGISCH BESTÄTIGTE PRIMÄRE BAKTERIÄMIE
- Kultureller Nachweis von pathogenen Erregern im Blut
oder
- Patient:in hat mindestens eines der folgenden Zeichen oder Symptome:
Fieber (> 38 °C) oder Schüttelfrost oder Hypotonie und gewöhnlicher Hautkeim*, wurde aus mindestens zwei, aus separaten Blutabnahmen (Entnahmen innerhalb von 48h) beimpften Blutkulturen isoliert
* Gewöhnliche Hautkeime = z.B. Koagulase-negative Staphylokokken, Corynebakterien,
Propionibacterium spp./Cutibacterium spp.
Ursache der Bakteriämie:
- Katheter-assoziierte Infektion
Kultureller Nachweis desselben Erregers am Gefäßkatheter oder Symptome rückläufig innerhalb von 48h nach Entfernen des peripheren oder zentralen Gefäßkatheters.
- C-CVC = zentraler Gefäßkatheter
- C-PVC = peripherer Gefäßkatheter
- Sekundäre Bakteriämie als Folge einer anderen Infektion
Der aus der Blutkultur isolierte Mikroorganismus stimmt mit dem Erreger einer Infektion an anderer Stelle überein oder es bestehen hochgradige klinische Hinweise, dass die Bakteriämie aufgrund einer Infektion, invasiver Diagnostik oder eines Fremdkörpers entstanden ist.
Sekundär aufgrund von:
- S-PUL PNEUMONIE
- S-UTI HARNWEGSINFEKTION
- S-DIG GASTROINTESTINALER INFEKTION
- S-SSI POSTOPERATIVER WUNDINFEKTION
- S-SST HAUT- UND WEICHTEILGEWEBE INFEKTION
- S-OTH ANDERER INFEKTION
UO KEINE DER OBEN ANGEFÜHRTEN ODER NOCH UNBEKANNTER FOKUS
UNK KEINE INFORMATIONEN ÜBER DIE URSACHE VORHANDEN ODER DIE INFORMATION FEHLT
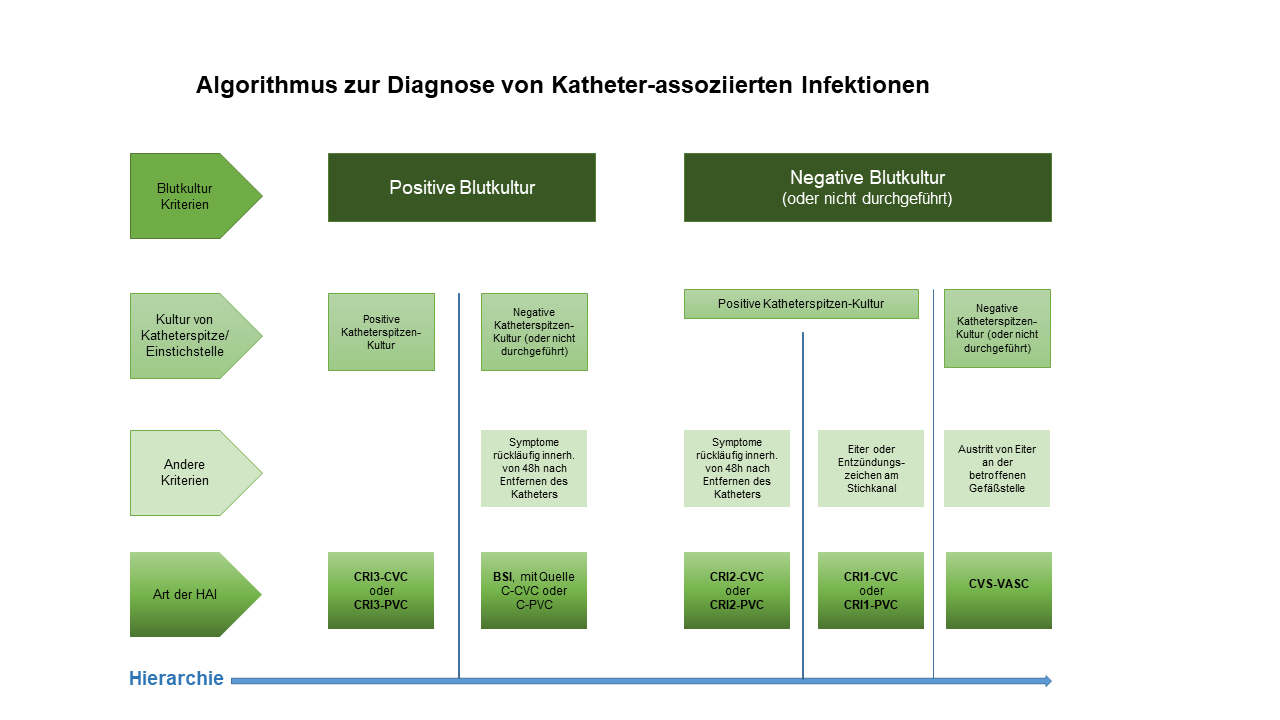
CRI1-CVC LOKALE ZVK-ASSOZIIERTE INFEKTION (KEINE POSITIVE BLUTKULTUR)
- Kultureller Nachweis von ≥103 KBE/ml am zentralen Gefäßkatheter (1) oder semi-quantitativer Nachweis von >15 KBE am zentralen Gefäßkatheter (2);
und - Entzündungszeichen an der Einstichstelle.
CRI2-CVC SYSTEMISCHE ZVK-ASSOZIIERTE INFEKTION (KEINE POSITIVE BLUTKULTUR)
- Kultureller Nachweis von ≥103 KBE/ml am zentralen Gefäßkatheter oder semi-quantitativer Nachweis von >15 KBE am zentralen Gefäßkatheter;
und - Rückgang der Symptome innerhalb von 48h nach Entfernen des Katheters.
CRI3-CVC MIKROBIOLOGISCH BESTÄTIGTE ZVK-ASSOZIIERTE BAKTERIÄMIE (BEI POSITIVER BLUTKULTUR)
- Mikrobiologisch bestätigte primäre Bakteriämie innerhalb von 48h vor oder nach Entfernung des zentralen Gefäßkatheters und Nachweis des gleichen Erregers aus einer quantitativen ZVK-Kultur mit ≥103 KBE/ml oder einer semiquantitativen ZVK-Kultur mit >15 KBE (1, 2);
oder - Mikrobiologisch bestätigte primäre Bakteriämie, die unabhängig von einer Entfernung des Katheters auftritt und mindestens eines der folgenden Kriterien:
- Bei der Anwendung einer quantitativen Blutkulturtechnik ist die nachgewiesene Koloniezahl in der über den ZVK gewonnen Probe mindestens 5-fach höher als in der aus der Peripherie gewonnenen Probe (3);
- Bei parallel entnommenen Blutkulturen ist zentral entnommene Probe mindestens 2 Stunden früher positiv als die peripher entnommene (4, 5);
- Kultureller Nachweis desselben Erregers aus Eiter der Einstichstelle.
CRI1-PVC LOKALE PVK-ASSOZIIERTE INFEKTION (KEINE POSITIVE BLUTKULTUR)
- Kultureller Nachweis von ≥103 KBE/ml am peripheren Gefäßkatheter (1) oder semi-quantitativer Nachweis von >15 KBE am peripheren Gefäßkatheter (2);
und - Entzündungszeichen/Eiter an der Einstichstelle.
CRI2-PVC SYSTEMISCHE PVK-ASSOZIIERTE INFEKTION (KEINE POSITIVE BLUTKULTUR)
- Kultureller Nachweis von ≥103 KBE/ml am peripheren Gefäßkatheter oder semi-quantitativer Nachweis von >15 KBE am peripheren Gefäßkatheter;
und - Rückgang der Symptome innerhalb von 48h nach Entfernen des Katheters.
CRI3-PVC MIKROBIOLOGISCH BESTÄTIGTE PVK-ASSOZIIERTE BAKTERIÄMIE (BEI POSITIVER BLUTKULTUR)
- Mikrobiologisch bestätigte primäre Bakteriämie innerhalb von 48h vor oder nach Entfernung des peripheren Gefäßkatheters und Nachweis desselben Erregers aus einer quantitativen PVK-Kultur mit ≥103 KBE/ml oder einer semiquantitativen PVK-Kultur mit >15 KBE;
oder - Mikrobiologisch bestätigte primäre Bakteriämie die unabhängig von einer Entfernung des Katheters auftritt und Nachweis desselben Erregers aus Eiter der Einstichstelle.
Bitte beachten: Eine reine Kolonisation eines zentralen Gefäßkatheters sollte nicht erfasst werden.
Die mikrobiologisch bestätigte Gefäßkatheter-assoziierte Infektion (bei positiver Blutkultur) (CRI3-CVC und CRI3-PVC) könnte auch als durch mikrobiologisch bestätigte primäre Bakteriämie (BSI) mit Ursache „peripherer oder zentraler Gefäßkatheter“ (C-CVC und C-PVC) interpretiert werden, sollte aber nicht als solche erfasst werden. Eine mikrobiologisch bestätigte Katheter-assoziierte Bakteriämie sollte nur als CRI3 gemeldet werden.
Referenzen:
(1) Brun-Buisson C, Abrouk F, Legrand P, Huet Y, Larabi S, Rapin M. Diagnosis of central venous catheter-related sepsis. Critical level of quantitative tip cultures. Arch Intern Med 1987; 147(5):873-877.
(2) Maki DG, Weise C, Sarafin H. A semiquantitative culture method for identifying intravenous-catheter-related infection. N Engl J Med 1977; 296:1305-1309.
(3) Blot F, Nitenberg G, Brun-Buisson C. New tools in diagnosing catheter-related infections. Support Care Cancer 2000; 8(4):287-292.
(4) Quilici N, Audibert G, Conroy MC, Bollaert PE, Guillemin F, Welfringer P et al. Differential quantitative blood cultures in the diagnosis of catheter-related sepsis in intensive care units. Clin Infect Dis 1997; 25(5):1066-1070.
(5) Raad I, Hanna HA, Alakech B, Chatzinikolaou I, Johnson MM, Tarrand J. Differential time to positivity: a useful method for diagnosing catheter-related bloodstream infections. Ann Intern Med. 2004 Jan 6;140(1):18-25.
BJ-BONE OSTEOMYELITIS
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern aus dem Knochen
- Während der Operation oder bei der histopathologischen Untersuchung festgestellte Osteomyelitis
- Zwei der folgenden Anzeichen, ohne andere erkennbare Ursache:
Fieber (>38 °C), lokalisierte Schwellung, Empfindlichkeit, Überwärmung oder Sekretion an der Infektionsstelle;
und mindestens eines der folgenden Kriterien:
- Kultureller Nachweis von Erregern im Blut
- Positiver Antigen-Nachweis im Blut
- Radiologischer Hinweis auf eine Infektion z.B. abnormale Befunde beim Röntgen, CT, MRT, etc.
Bitte beachten: Eine postoperative Mediastinitis welche mit einer Osteomyelitis einhergeht wird als eine SSI-O (INFEKTION VON ORGANEN UND KÖRPERHÖHLEN IM OPERATIONSGEBIET) erfasst.
BJ-JNT GELENK- ODER SCHLEIMBEUTELINFEKTION
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern aus Gelenksflüssigkeit oder Synovialbiopsie.
- Während der Operation oder bei der histopathologischen Untersuchung ersichtliche Gelenk- oder Schleimbeutelinfektion
- Zwei der folgenden Anzeichen, ohne sonstige Ursache: Gelenkschmerz, Schwellung, Empfindlichkeit, Überwärmung, Anzeichen von Erguss oder Bewegungseinschränkung;
und mindestens eines der folgenden Kriterien:
- Mikroorganismen und Leukozyten mittels Gram-Färbung in der Gelenkflüssigkeit nachgewiesen
- Positiver Antigen-Nachweis in Blut, Urin- oder Gelenkflüssigkeit
- Zytologische und chemische Befunde aus der Gelenkflüssigkeit sind mit einer Infektion vereinbar (kein Hinweis auf rheumatische Genese)
- Radiologischer Hinweis auf eine Infektion z.B. abnormale Befunde beim Röntgen, CT, MRT, etc.
BJ-DISC INFEKTION IM BEREICH DER BANDSCHEIBE
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern aus intraoperativ oder durch Punktion gewonnenem Gewebe der betroffenen Region
- Infektion der betroffenen Region während der Operation makroskopisch erkennbar oder durch histopathologische Untersuchung entnommenen Materials
- Fieber (>38 °C) ohne andere erkennbare Ursache oder Schmerzen an der betroffenen Region und radiologischer Anhalt für Infektion z.B. abnormale Befunde beim Röntgen, CT, MRT, etc.
- Fieber (>38 °C) ohne andere erkennbare Ursache und Schmerzen an der betroffenen Region und positiver Antigen-Nachweis im Blut oder Urin (z.B. H. influenzae, S. pneumoniae, N. meningitidis, oder B- Streptokokken).
CNS-IC INTRAKRANIELLE INFEKTION (GEHIRNABSZESS, SUBDURALE ODER EPIDURALE INFEKTION UND ENZEPHALITIS)
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern aus Gehirngewebe oder Dura
- Abszess oder intrakranielle Infektion während einer Operation oder durch histopathologische Untersuchung festgestellt
- Zwei der folgenden Anzeichen, ohne andere erkennbare Ursache:
Kopfschmerzen, Schwindel, Fieber (>38 °C), lokalisierte neurologische Symptome, wechselnder Bewusstseinsgrad oder Verwirrung;
und mindestens eines der folgenden Kriterien:
- Mikroskopischer Nachweis von Mikroorganismen aus Hirngewebe oder Abszessmaterial aus Nadelaspiration oder durch Biopsie während eines chirurgischen Eingriffes oder einer Autopsie
- Antigen-Nachweis aus Blut oder Urin positiv
- Radiologischer Anhalt für eine Infektion
- Diagnostischer Einzelantikörper-Titer (IgM) oder vierfacher Titeranstieg (IgG) für den Krankheitserreger in wiederholten Serumproben;
und bei ante mortem gestellter Diagnose beginnt betreuender Arzt/betreuende Ärztin mit entsprechender (auf eine intrakranielle Infektion gerichtete) antimikrobieller Therapie.
Bitte beachten: Im Fall, dass eine Meningitis und ein Abszess im Gehirn vorliegen wird EINE CNS-IC (INTRAKRANIELLE INFEKTION) erfasst.
CNS-MEN MENINGITIS ODER VENTRIKULITIS
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern einer aseptisch entnommenen Liquorprobe.
- Mindestens eines der folgenden Anzeichen ohne andere erkennbare Ursache:
Fieber (>38 °C), Kopfschmerzen, Nackensteifigkeit, Meningismus, Hirnnervensymptome, Irritabilität;
und mindestens eines der folgenden Kriterien:
- Erhöhte Leukozytenzahl, erhöhter Proteingehalt und/ oder verringerter Glukosegehalt im Liquor
- Mikroskopischer Nachweis von Mikroorganismen im Liquor
- Kultureller Nachweis von Erregern im Blut
- Positiver Antigen-Nachweis im Liquor, Blut oder Urin
- Diagnostischer Einzelantikörper-Titer (IgM) oder vierfacher Titeranstieg (IgG) in wiederholt entnommenen Serumproben für den betreffenden Krankheitserreger;
und bei ante mortem gestellter Diagnose beginnt betreuender Arzt/betreuende Ärztin mit entsprechender (auf eine Meningitis oder Ventrikulitis gerichtete) antimikrobieller Therapie
Bitte beachten: Eine Liquorshuntinfektion als SSI-O dokumentieren, wenn ≤90 Tage nach Anlage des Shunts; danach als CNS-MEN falls die HAI-Definition erfüllt ist.
CNS-SA SPINALABSZESS OHNE MENINGITIS
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern im Abszesseiter aus dem spinalen Epidural- oder Subduralraum
- Abszess im spinalen Epidural- oder Subduralraum während einer Operation oder durch histopathologische Untersuchung festgestellt
- Mindestens eines der folgenden Anzeichen ohne andere erkennbare Ursache:
Fieber (>38 °C), Rückenschmerzen, lokale Empfindlichkeit, Radikulitis, Paraparese, Paraplegie;
und mindestens eines der folgenden Kriterien:
- Kultureller Nachweis von Erregern im Blut
- Radiologischer Nachweis eines spinalen Abszesses z.B. abnormale Befunde beim Röntgen, CT, MRT, etc.;
und bei ante mortem gestellter Diagnose beginnt betreuender Arzt/betreuende Ärztin mit entsprechender antimikrobieller Therapie
Bitte beachten: Ein Spinalabszess mit Meningitis wird als CSN-MEN (MENINGITIS) erfasst.
CVS-VASC ARTERIEN- ODER VENENINFEKTION
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern von intraoperativ entnommenen Arterien oder Venen, ohne dass eine Blutkultur durchgeführt oder ein Mikroorganismus aus einer Blutkultur isoliert wurde.
- Infektion der betroffenen Gefäßstelle ist während der Operation makroskopisch erkennbar oder wird durch histopathologische Untersuchung entnommenen Materials diagnostiziert
- Mindestens eines der folgenden Zeichen ohne andere erkennbare Ursache:
Fieber (>38 °C), Schmerzen, Rötung oder Überwärmung an der betroffenen Gefäßstelle;
und semiquantitativer kultureller Nachweis von >15 Kolonien einer intravasal gelegenen Katheterspitze;
und keine Blutkultur durchgeführt oder kein kultureller Nachweis von Mikroorganismen im Blut
- Eitrige Sekretion an der betroffenen Gefäßstelle, ohne dass eine Blutkultur durchgeführt oder ein Mikroorganismus aus einer Blutkultur isoliert wurde
CVS-ENDO ENDOKARDITIS DER NATÜRLICHEN ODER KÜNSTLICHEN HERZKLAPPEN
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern von Herzklappen oder Vegetationen.
- Zwei oder mehr der folgenden Anzeichen, ohne andere erkennbare Ursache:
Fieber (>38 °C), neues oder verändertes Geräusch, Hinweise auf arterielle Embolien, Hautmanifestationen (z.B. Petechien, vereinzelte Hämorrhagien, schmerzhafte subkutane Knötchen), Zeichen der kardialen Dekompensation oder Herzrhythmusstörungen;
und mindestens eines der folgenden Kriterien:
- Kultureller Nachweis von Erregern im Blut aus mindestens zwei zu verschiedenen Zeiten entnommenen Blutkulturen
- Im Gram-Präparat mikroskopischer Nachweis eines Mikroorganismus von der Herzklappe, wenn Kultur negativ ist oder nicht angelegt wurde
- Herzklappenvegetationen während einer Operation oder Autopsie festgestellt
- Positiver Antigen-Nachweis im Blut oder Urin (z.B. H. influenzae, S. pneumoniae, N.
- meningitidis oder B-Streptokokken)
- Nachweis neuer Vegetationen im Echokardiogramm;
und bei ante mortem gestellter Diagnose beginnt betreuender Arzt/betreuende Ärztin mit entsprechender (auf eine Endokarditis gerichtete) antimikrobieller Therapie
CVS-CARD MYOKARDITIS ODER PERIKARDITIS
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern aus der Kultur des Perikards oder aus Perikardflüssigkeit, die durch eine Punktion oder eine Operation gewonnen wurde
- Mindestens zwei der folgenden Anzeichen ohne andere erkennbare Ursache:
Fieber (>38 °C), Schmerzen im Brustkorb, paradoxer Puls oder Zunahme der Herzgröße;
und mindestens eines der folgenden Kriterien:
- auf eine Myokarditis oder Perikarditis hinweisende Befunde im EKG
- Positiver Antigen-Nachweis im Blut (z.B. H. influenzae, S. pneumoniae)
- Nachweis einer Myokarditis oder Perikarditis durch die histologische Untersuchung des Herzgewebes
- Vierfacher Anstieg eines typenspezifischen Antikörpers gegen virale Erreger mit oder ohne Virusisolierung aus Pharynx oder Fäzes
- Perikardialer Erguss gesichert durch Echokardiogramm, CT, MRT, Angiographie oder sonstiger radiologischer Anhalt für eine Infektion
CVS-MED MEDIASTINITIS
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern im Mediastinalgewebe oder aus mediastinaler Flüssigkeit, die während einer Operation oder einer Punktion gewonnen wurde
- Während einer Operation oder durch histopathologische Untersuchung nachgewiesene Mediastinitis
- Mindestens eines der folgenden Anzeichen ohne andere erkennbare Ursache:
Fieber (>38 °C), Schmerzen im Brustkorb, instabiles Sternum;
und mindestens eines der folgenden Kriterien:
- Eitrige Sekretion aus dem mediastinalen Bereich
- Kultureller Nachweis von Erregern im Blut oder aus dem Sekret des mediastinalen Bereichs
- Bei radiologischer Untersuchung festgestellte Erweiterung des Mediastinums
EENT-CONJ KONJUNKTIVITIS
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis eines Mikroorganismus aus dem eitrigen Exsudat, das aus Konjunktiva oder angrenzendem Gewebe entnommen wurde, z.B. Augenlid, Kornea, Meibom-Drüsen oder Tränendrüsen
- Schmerz oder Rötung der Konjunktiva oder des Augenbereichs;
und mindestens eines der folgenden Anzeichen:
- Leukozytennachweis und mikroskopischer Nachweis von Mikroorganismen im Exsudat
- Eitriges Exsudat
- Antigen-Nachweis aus Exsudat oder Abstrich der Konjunktiva
- Vielkernige Riesenzellen bei mikroskopischer Untersuchung des Konjunktivalexsudats oder des Abstrichs festgestellt
- Kultureller Virusnachweis im Konjunktivalexsudat
- Diagnostischer Einzelantikörper-Titer (IgM) oder vierfacher Titeranstieg (IgG) in wiederholten Serumproben für den betreffenden Krankheitserreger
EENT-EYE SONSTIGE AUGENINFEKTIONEN
müssen mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern aus der vorderen oder hinteren Kammer oder der Glaskörperflüssigkeit
- Mindestens zwei der folgenden Anzeichen ohne andere erkennbare Ursache:
Augenschmerz, Sehstörung, Hypopyon;
und mindestens eines der folgenden Kriterien:
- Diagnose des Arztes/der Ärztin
- Positiver Antigen-Nachweis im Blut (z.B. H. influenzae, S. pneumoniae)
- Kultureller Nachweis von Erregern im Blut
EENT-EAR OTITIS EXTERNA, OTITIS MEDIA, OTITIS INTERNA UND MASTOIDITIS OTITIS EXTERNA
OTITIS EXTERNA
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern im eitrigen Sekret des äußeren Gehörganges
- Mindestens eines der folgenden Anzeichen ohne andere erkennbare Ursache:
Fieber (>38 °C), Schmerz, Rötung oder Sekretion aus dem äußeren Gehörgang und mikroskopischer Nachweis von Erregern im eitrigen Sekret
OTITIS MEDIA
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern im Sekret des Mittelohrs, das durch Tympanozentese oder Operation entnommen wurde
- Mindestens zwei der folgenden Anzeichen ohne andere erkennbare Ursache:
Fieber (>38 °C), schmerzhaftes Trommelfell, Retraktion oder verminderte Mobilität des Trommelfells, oder Flüssigkeit hinter dem Trommelfell
OTITIS INTERNA
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern aus dem intraoperativ entnommenen Untersuchungsmaterial des Innenohres
- Diagnose des Arztes/der Ärztin
MASTOIDITIS
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern in dem eitrigen Sekret aus dem Processus mastoideus.
- Mindestens zwei der folgenden Anzeichen ohne andere erkennbare Ursache:
Fieber (>38 °C), Schmerz, Berührungsempfindlichkeit, Rötung, Kopfschmerzen oder Fazialislähmung;
und mindestens einer der folgenden Hinweise:
- Mikroskopischer Nachweis von Mikroorganismen im eitrigen Sekret aus dem Processus mastoideus
- Antigen-Nachweis im Blut
EEN-ORAL MUNDRAUMINFEKTION (MUND, ZUNGE ODER GAUMEN)
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern im eitrigen Sekret aus Gewebe oder der Mundhöhle
- Abszess oder sonstiger Nachweis einer Mundrauminfektion bei der Inspektion, während einer Operation oder durch histopathologische Untersuchung festgestellt
- Mindestens eines der folgenden Anzeichen:
Abszess, Ulzeration oder erhabene weiße Flecke auf entzündeter Schleimhaut oder Belag auf der Mundschleimhaut;
und mindestens eines der folgenden:
- Mikroskopischer Nachweis von Mikroorganismus
- Positives Kaliumhydroxyd (KOH)-Präparat (Nachweis von Pilzen)
- Vielkernige Riesenzellen bei mikroskopischer Untersuchung des Schleimhautabstrichs festgestellt
- Positiver Antigen-Nachweis im entzündlichen Exsudat
- Diagnostischer Einzelantikörper-Titer (IgM) oder vierfacher Titeranstieg (IgG) für den Krankheitserreger in wiederholten Serumproben
- Diagnose des Arztes/der Ärztin und Behandlung mit einem topischen oder oralen Antimykotikum
EENT-SINU SINUSITIS
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern im eitrigen Sekret der Nasennebenhöhle
- Mindestens eines der folgenden Anzeichen ohne andere erkennbare Ursache:
Fieber (>38 °C), Schmerz oder Empfindlichkeit im Bereich der betroffenen Nebenhöhle, Kopfschmerzen, eitriges Exsudat, Obstruktion der Nase;
und mindestens eines der folgenden:
- Diaphanoskopie positiv
- Radiologischer Hinweis auf Infektion
EENT-UR INFEKTION DER OBEREN ATEMWEGE (PHARYNGITIS, LARYNGITIS, EPIGLOTTITIS)
muss mindestens einem der folgenden Kriterien entsprechen:
- Mindestens zwei der folgenden Anzeichen ohne andere erkennbare Ursache:
Fieber (>38 °C), Rötung des Pharynx, Halsschmerzen, Husten, Heiserkeit, eitriges Exsudat im Rachenraum;
und mindestens eines der folgenden Kriterien:
- Kultureller Nachweis von Erregern aus der betreffenden Region
- Kultureller Nachweis von Erregern im Blut
- Antigen-Nachweis im Blut oder Atemwegssekret
- Diagnostischer Einzelantikörper-Titer (IgM) oder vierfacher Titeranstieg (IgG) in wiederholten Serumproben für den betreffenden Krankheitserreger
- Diagnose des Arztes/der Ärztin
- Abszess bei der direkten Untersuchung, bei einer Operation oder durch histopathologische Untersuchung festgestellt
LRI-BRON BRONCHITIS, TRACHEOBRONCHITIS, TRACHEITIS, OHNE ANZEICHEN EINER PNEUMONIE
müssen mindestens einem der folgenden Kriterien entsprechen:
- Patient:in zeigt keine für die Diagnose einer Pneumonie ausreichenden klinischen oder röntgenologischen Anzeichen;
und - hat mindestens zwei der folgenden Symptome ohne andere erkennbare Ursache:
Fieber (>38 °C), Husten, neue oder erhöhte Sputumproduktion, trockene Rasselgeräusche, Giemen;
und mindestens eines der folgenden Kriterien:
- Kultureller Nachweis von Erregern aus Trachealsekret oder bronchoalveolärer Lavage
- Positiver Antigen-Nachweis in relevanten Atemwegsekreten
LRI-LUNG SONSTIGE INFEKTIONEN DER UNTEREN ATEMWEGE
müssen mindestens einem der folgenden Kriterien entsprechen:
- Mikroskopischer oder kultureller Nachweis von Erregern im Lungengewebe bzw. -flüssigkeit oder Pleuraflüssigkeit
- Lungenabszess oder Pleuraempyem während einer Operation oder durch histopathologische Untersuchung festgestellt
- Abszesshöhle bei Röntgenuntersuchung der Lunge festgestellt
GI-CDI CLOSTRIDIOIDES DIFFICILE INFEKTION
Eine Clostridioides difficile Infektion (CDI) muss mindestens einem der folgenden Kriterien entsprechen:
- Durchfälle oder toxisches Megakolon und Nachweis des C. difficile toxin A und/oder B im Stuhl oder ein Toxin-produzierender C. difficile Organismus wird im Stuhl nachgewiesen durch kulturelle Anzucht oder andere Methoden (z.B. PCR)
- Endoskopische Diagnose einer pseudomembranösen Kolitis
- Histopathologische Kriterien für CDI im Kolon in endoskopisch oder operativ gewonnener Gewebeprobe oder in Autopsie
Bitte beachten: Wenn die Symptome der CDI innerhalb von 28 Tagen nach einer Krankenhausentlassung auftreten, wird die CDI als Gesundheitssystem-assoziierte Infektion erfasst.
* Kann ambulant erworben oder Gesundheitssystem-assoziiert sein, abhängig von der Patient:innengeschichte. Wenn die Infektion Gesundheitssystem-assoziiert ist, kann sie aus der derzeitigen oder einer anderen KA sein.
GI-GE GASTROENTERITIS (EXCL. CDI)
muss mindestens einem der folgenden Kriterien entsprechen:
- Akutes Einsetzen von Diarrhö (flüssiger Stuhl über mehr als 12 Stunden) mit oder ohne Erbrechen oder Fieber (>38 °C) und nicht-infektiöse Ursache unwahrscheinlich
- Mindestens zwei der folgenden Anzeichen ohne andere erkennbare Ursache:
Übelkeit, Erbrechen, Abdominalschmerz, Fieber (>38°C), Kopfschmerz;
und mindestens eines der folgenden:
- Kultureller Nachweis von enteropathogenen Mikroorganismen aus dem Stuhl oder Rektalabstrich
- Mikroskopischer Nachweis enteropathogener Mikroorganismen einschließlich Elektronenmikroskopie
- Antigen-Nachweis von enteropathogenen Mikroorganismen im Stuhl
- Hinweis auf enteropathogene Erreger durch Toxinnachweis im Stuhl
- Diagnostischer Einzelantikörper-Titer (IgM) oder vierfacher Titeranstieg (IgG) in wiederholten Serumproben für den Krankheitserreger
GI-GIT INFEKTION DES GASTROINTESTINALTRAKTES (ÖSOPHAGUS, MAGEN, DÜNNDARM, DICKDARM UND REKTUM - GASTROENTERITIS UND APPENDIZITIS AUSGENOMMEN)
muss mindestens einem der folgenden Kriterien entsprechen:
- Abszess oder anderer Hinweis auf Infektion während einer Operation oder durch histophathologische Untersuchung festgestellt
- Mindestens zwei der folgenden Anzeichen ohne andere erkennbare Ursache und mit der Infektion des betroffenen Organs oder Gewebes vereinbar: Fieber (>38 °C), Übelkeit, Erbrechen, Abdominalschmerz, Empfindlichkeit;
und mindestens eines der folgenden:
- Kultureller Nachweis von Erregern aus dem intraoperativ oder endoskopisch gewonnenen Sekret oder Gewebe oder aus operativ angelegten Drainagen
- Mikroskopischer Nachweis von Erregern oder vielkernigen Zellen aus intraoperativ oder endoskopisch gewonnenem Sekret oder Gewebe oder aus einer operativ angelegten Drainage
- Kultureller Nachweis von Erregern im Blut
- Radiologischer Anhalt für eine Infektion
- Pathologische (auf einer Infektion beruhende) Befunde bei endoskopischer Untersuchung (z.B. Ösophagitis oder Proktitis)
GI-HEP HEPATITIS
muss dem folgenden Kriterium entsprechen:
Mindestens zwei der folgenden Anzeichen ohne andere erkennbare Ursache:
- Fieber (>38 °C)
- Appetitlosigkeit
- Übelkeit
- Erbrechen
- Abdominalschmerz
- Ikterus
- Transfusion innerhalb der vorhergehenden 3 Monate;
und mindestens eines der folgenden:
- Antigen- oder Antikörper-Nachweis mit Spezifität für Hepatitis A, Hepatitis B, Hepatitis C, Hepatitis D
- Laborchemischer Hinweis auf gestörte Leberfunktion (z.B. GOT/GPT und Bilirubin erhöht)
- Zytomegalie-Virus (CMV) Nachweis im Urin oder oropharyngealen Sekret
GI-IAB INTRAABDOMINALE INFEKTION (EINSCHLIESSLICH GALLENBLASE, GALLENGÄNGE, LEBER [AUSGENOMMEN VIRUSHEPATITIS], MILZ, PANKREAS, PERITONEUM ODER SUBPHRENISCHER RAUM ODER SONSTIGES INTRAABDOMINALES GEWEBE ODER NICHT ANDERWEITIG ANGEGEBENER BEREICH)
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern aus intraoperativ oder durch Punktion gewonnenem eitrigen Material aus dem intraabdominalen Raum
- Abszess oder sonstiger Nachweis einer intraabdominalen Infektion während einer Operation oder durch histopathologische Untersuchung festgestellt
- Mindestens zwei der folgenden Anzeichen, ohne andere erkennbare Ursache:
Fieber (>38 °C), Übelkeit, Erbrechen, Abdominalschmerz oder Ikterus;
und mindestens einer der folgenden Hinweise:
- Mikroskopischer Nachweis von Erregern aus intraoperativ oder durch Punktion gewonnenem Sekret oder Gewebe
- Kultureller Nachweis von Erregern im Blut und radiologischer Anhalt für eine Infektion
- Kulturelle Isolierung eines Mikroorganismus aus den Sekreten des chirurgisch angelegten Drainagesystems (z.B. geschlossenes Saugdrainagesystem, offenes Drain oder T-Drain)
REPR-EMET ENDOMETRITIS
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern von intraoperativ oder durch Punktion oder Bürstenabstrich gewonnener Flüssigkeit oder Gewebe des Endometriums
- Mindestens zwei der folgenden Anzeichen ohne andere erkennbare Ursache:
Fieber (>38 °C), Abdominalschmerz, Druckschmerz des Uterus oder eitrige Sekretion aus dem Uterus
REPR-EPIS INFEKTION DER EPISIOTOMIESTELLE
muss mindestens einem der folgenden Kriterien entsprechen:
- Eitrige Sekretion aus der Episiotomie
- Episiotomieabszess
REPR-VCUF INFEKTION DER SCHEIDENMANSCHETTE NACH HYSTEREKTOMIE
muss mindestens einem der folgenden Kriterien entsprechen:
- Eitrige Sekretion der Scheidenmanschette
- Abszess der Scheidenmanschette
- Kultureller Nachweis von Erregern aus Gewebe oder Sekret der Scheidenmanschette
Bitte beachten: Die Infektion der Scheidenmanschette nach abdominaler Hysterektomie wird nur als REPR-VCUF gewertet, wenn die Infektion später als 30 Tage nach OP auftritt; eine Infektion innerhalb von 30 Tagen nach OP gilt als postoperative Wundinfektion (SSI-O).
REPR-OREP SONSTIGE INFEKTIONEN DER MÄNNLICHEN ODER WEIBLICHEN GESCHLECHTSORGANE (OHNE ENDOMETRITIS, INFEKTION DER EPISIOTOMIESTELLE ODER DER SCHEIDENMANSCHETTE NACH HYSTEREKTOMIE)
müssen mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern in Gewebe oder Sekret der betroffenen Region.
- Während einer Operation oder durch histopathologische Untersuchung festgestellter Abszess oder sonstiges Anzeichen für eine Infektion
- Zwei der folgenden Anzeichen ohne andere erkennbare Ursache:
Fieber (>38 °C), Übelkeit, Erbrechen, Schmerzen, Empfindlichkeit oder Dysurie;
und eines der folgenden:
- Kultureller Nachweis von Erregern im Blut
- Diagnose des Arztes/der Ärztin
SST-SKIN HAUTINFEKTION
muss mindestens einem der folgenden Kriterien entsprechen:
- Eitrige Sekretion, Pusteln, Bläschen oder Furunkel
- Mindestens zwei der folgenden Anzeichen ohne andere erkennbare Ursache:
Schmerz oder Empfindlichkeit, lokalisierte Schwellung, Rötung oder Überwärmung der betroffenen Stelle;
und mindestens eines der folgenden:
- Kultureller Nachweis von Erregern im Aspirat oder Sekret der betroffenen Region; falls der Mikroorganismus zur normalen Hautflora gehört, muss die Kultur eine Reinkultur einer einzigen Spezies sein
- Kultureller Nachweis von Erregern im Blut
- Antigen-Nachweis in befallenem Gewebe oder Blut positiv (z.B. Herpes simplex, Varizella
- Zoster, H. influenzae, N. meningitidis)
- Mikroskopischer Nachweis von vielkernigen Riesenzellen im befallenen Gewebe
- Diagnostischer Einzelantikörper-Titer (IgM) oder vierfacher Titeranstieg (IgG) in wiederholten Serumproben für den betreffenden Krankheitserreger
SST-ST INFEKTIONEN DES WEICHEN KÖRPERGEWEBES (NEKROTISIERENDE FASZIITIS, INFEKTIÖSE GANGRÄN, NEKROTISIERENDE CELLULITIS, INFEKTIÖSE MYOSITIS, LYMPHADENITIS ODER LYMPHANGITIS)
müssen mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern im Gewebe oder Sekret der betroffenen Stelle.
- Eitrige Sekretion an der betroffenen Stelle
- Während einer Operation oder durch histopathologische Untersuchung festgestellter Abszess oder sonstiger Infektionsnachweis
- Mindestens zwei der folgenden Anzeichen ohne andere erkennbare Ursache an der betroffenen Stelle: lokalisierter Schmerz oder Empfindlichkeit, Rötung, Schwellung oder Überwärmung;
und mindestens eines der folgenden:
- Kultureller Nachweis von Erregern im Blut
- Positiver Antigen-Nachweis im Blut oder Urin (z.B. H. influenzae, S. pneumoniae, N. meningitidis, B-Streptokokken, Candida spp.)
- Diagnostischer Einzelantikörper-Titer (IgM) oder vierfacher Titeranstieg (IgG) in wiederholten Serumproben für den betreffenden Krankheitserreger
SST-DECU INFEKTION EINES DEKUBITALULKUS (EINSCHLIESSLICH OBERFLÄCHLICHER UND TIEFLIEGENDER INFEKTIONEN)
- Mindestens zwei der folgenden Anzeichen ohne andere erkennbare Ursache: Rötung, Empfindlichkeit, Schwellung der Wundränder;
und mindestens eines der folgenden:
- Kultureller Nachweis von Erregern im sauber gewonnenen Untersuchungsmaterial (Nadelaspirat oder Biopsie vom Ulkusrand)
- Kultureller Nachweis von Erregern im Blut
SST-BURN INFEKTION VON VERBRENNUNGSWUNDEN
muss mindestens einem der folgenden Kriterien entsprechen:
- Veränderung im Aussehen oder Charakter der Brandwunde und histopathologische Untersuchung einer Biopsie der Verbrennungswunde zeigt Invasion von Mikroorganismen in angrenzendes gesundes Gewebe
- Veränderung in Aussehen oder Charakter der Brandwunde;
und mindestens eines der folgenden:
- Kultureller Nachweis von Erregern im Blut ohne andere erkennbare Infektionsquelle
- Isolierung von Herpes-simplex-Virus, histologische Identifizierung durch Licht- oder Elektronenmikroskopie oder elektronenmikroskopischer Nachweis von Viruspartikeln in Biopsiematerial oder aus einem Abstrich von der Läsion
- Mindestens zwei der folgenden Anzeichen ohne andere erkennbare Ursache:
- Fieber (>38 °C) oder Hypothermie (<36 °C)
- Hypotonie (systolischer Druck ≤90 mmHg)
- Oligurie (<20 ml/h)
- Hyperglykämie bei zuvor tolerierten Mengen von verabreichten Kohlenhydraten
- Verwirrtheit;
und mindestens eines der folgenden Kriterien:
- Histologische Untersuchung einer Biopsie der Verbrennungswunde zeigt Invasion von Mikroorganismen in angrenzendes gesundes Gewebe
- Kultureller Nachweis von Erregern im Blut
- Isolierung von Herpes-simplex-Virus, histologische Identifizierung durch Licht- oder Elektronenmikroskopie, oder elektronenmikroskopischer Nachweis von Viruspartikeln in Biopsieprobe oder aus einem Abstrich von der Läsion
SST-BRST BRUSTDRÜSENABSZESS ODER MASTITIS
muss mindestens einem der folgenden Kriterien entsprechen:
- Kultureller Nachweis von Erregern in betroffenem Brustgewebe oder aus Flüssigkeit, die durch Inzision und Drainage oder Punktion entnommen wurde
- Während einer Operation oder durch histopathologische Untersuchung festgestellter Brustdrüsenabszess oder sonstiger Infektionsnachweis
- Fieber (>38 °C) und lokale Entzündung der Brustdrüse und Diagnose des Arztes/der Ärztin
SYS-DI SYSTEMISCHE INFEKTION
Infektion, die mehrere Organe oder Organsysteme miteinbezieht, ohne einen offensichtlichen einzigen Infektionsherd, Diese Arten der Infektion sind gewöhnlich viralen Ursprungs und lassen sich normalerweise durch klinische Kriterien allein identifizieren (z. B. Masern, Mumps, Röteln und Windpocken); sie treten nicht sehr häufig als Gesundheitssystem-assoziierte Infektionen auf.
Bitte beachten:
- Bei Infektionen mit multiplen Absiedlungen, wie z. B. der bakteriellen Endokarditis wird nur die Infektionsart des Primärherdes (bakterielle Endokarditis) erfasst.
- Ein virales Exanthem wird als SYS-DI erfasst.
- Fieber unklarer Genese wird nicht als SYS-DI erfasst.
SYS-CSEP BEHANDELTE NICHT IDENTIFIZIERBARE SCHWERE INFEKTION BEI KINDERN UND ERWACHSENEN (NEUGEBORENE AUSGENOMMEN)
Patient:in hat mindestens eines der folgenden Zeichen oder Symptome ohne andere erkennbare Ursache:
- klinische Anzeichen oder Symptome ohne andere erkennbare Ursache
- Fieber (>38 °C)
- Hypotonie (Systolischer RR <90 mmHg)
- Oligurie (20 cm3(ml)/h);
und kein Erregernachweis in der Blutkultur
und keine erkennbare Infektion an anderer Stelle
und Arzt/Ärztin beginnt Sepsistherapie
Bitte beachten: Bitte den Code „SYS“ nur, wenn unbedingt notwendig nutzen!!
NEO-CSEP KLINISCHE SEPSIS BEI NEUGEBORENEN (OHNE ERREGERNACHWEIS)
ALLE folgenden Kriterien:
- Betreuende/r Arzt/Ärztin beginnt geeignete antimikrobielle Therapie für Sepsis für mindestens 5 Tage*
- Kein Erregernachweis** in der Blutkultur oder nicht getestet
- Keine offensichtliche Infektion an anderer Stelle;
und zwei der folgenden Kriterien (ohne andere erkennbare Ursache):
- Fieber (>38 °C) oder Temperaturinstabilität (häufiges Nachstellen des Inkubators) oder Hypothermie (<36,5 °C)
- Tachykardie (> 200/min) oder neu/vermehrte Bradykardien (<80/min)
- Rekapillarisierungszeit (RKZ) >2 s
- neu oder vermehrte Apnoe(en) (>20 s)
- unerklärte metabolische Azidose (BE <-10 mval/l)
- neu aufgetretene Hyperglykämie (>140 mg/dl)
- anderes Sepsiszeichen (Hautkolorit (nur wenn RKZ nicht verwendet), laborchemische Zeichen (CRP, Interleukin***), erhöhter Sauerstoffbedarf (Intubation), instabiler AZ, Apathie)
NEO-LCBI MIKROBIOLOGISCH BESTÄTIGTE BAKTERIÄMIE BEI NEUGEBORENEN
Erreger aus Blut oder Liquor isoliert, der nicht zur Gruppe der Koagulase-negativen Staphylokokken (KNS) gehört;
und mindestens zwei der folgenden Kriterien:
- Fieber (>38 °C) oder Temperaturinstabilität (häufiges Nachstellen des Inkubators) oder Hypothermie (<36,5 °C)
- Tachykardie (>200/min) oder neu/vermehrte Bradykardien (<80/min)
- Rekapillarisierungszeit (RKZ) >2 s
- neu oder vermehrte Apnoe(en) (>20 s)
- unerklärte metabolische Azidose (BE <-10 mval/l)
- neu aufgetretene Hyperglykämie (>140 mg/dl)
- anderes Sepsiszeichen (Hautkolorit (nur wenn RKZ nicht verwendet), laborchemische Zeichen (CRP, Interleukin***), erhöhter Sauerstoffbedarf (Intubation), instabiler AZ, Apathie)
NEO-CNSB MIKROBIOLOGISCH BESTÄTIGTE BAKTERIÄMIE BEI NEUGEBORENEN MIT KOAGULASE-NEGATIVEN STAPHYLOKOKKEN (KNS) ALS EINZIGEM ERREGER
Erreger aus der Gruppe der Koagulase-negativen Staphylokokken (KNS) als einziger Erreger aus Blut oder Katheterspitze isoliert;
und einer der folgenden Laborparameter (ohne andere erkennbare Ursache):
- CRP >2,0mg/dl oder Interleukin***
- I/T-Ratio >0,2 (unreife Granulozyten / gesamt Granulozyten)
- Thrombozyten <100/nl
- Leukozyten <5/nl (ohne Erythroblasten);
und zwei der folgenden Kriterien (ohne andere erkennbare Ursache):
- Fieber (>38 °C) oder Temperaturinstabilität (häufiges Nachstellen des Inkubators) oder Hypothermie (<36,5 °C)
- Tachykardie (>200/min) oder neu/vermehrte Bradykardien (<80/min)
- Rekapillarisierungszeit (RKZ) >2 s
- neu oder vermehrte Apnoe(en) (>20 s)
- unerklärte metabolische Azidose (BE <-10 mval/l)
- neu aufgetretene Hyperglykämie (>140 mg/dl)
- anderes Sepsiszeichen (Hautkolorit (nur wenn RKZ nicht verwendet), erhöhter Sauerstoffbedarf (Intubation), instabiler AZ, Apathie)
Hinweise für Sepsis und Bakteriämie Definitionen
*Ein Therapietag ist, analog zur Definition der Antibiotikatage, ein „Tag, an dem der/die Patient:in systemisch wirksame Antibiotika (oral oder parenteral) erhalten hat“. Der Tag, an dem die erste Gabe verabreicht wurde, wird als erster Therapietag gezählt, der Tag an dem die letzte Gabe verabreicht wurde, wird als letzter Therapietag gezählt. Diese gilt unabhängig von der Anzahl der Gaben oder deren vermuteter Wirksamkeit/Wirkungsdauer.
**Ein einmaliger Nachweis von KNS in der Blutkultur muss die Diagnose der klinischen Sepsis noch nicht ausschließen. Eine klinische Sepsis kann auch diagnostiziert werden, wenn einmalig KNS in der Blutkultur gewachsen sind, dies als Kontamination der Blutkultur gewertet wird, die übrigen Kriterien der KNS Bakteriämie aber nicht erfüllt und die der klinischen Sepsis erfüllt sind.
***Interleukin ist als Parameter zu werten, wenn die laboreigenen Angaben eines pathologischen Wertes erfüllt sind, gewertet werden Interleukin 6-8.
NEO-PNEU PNEUMONIE BEI NEUGEBORENEN
Für die Diagnose einer Pneumonie wird ein radiologischer Befund in Kombination mit einer Verschlechterung der Oxygenierung und zusätzlich vier weitere klinische/laborchemische Zeichen gefordert:
- ein radiologischer Befund
- Neues oder progressives Infiltrat
- Verschattung
- Flüssigkeit im Interlobär- oder Pleuraspalt;
und Verschlechterung des Gasaustausches*, Sättigungsabfall
und vier der folgenden Kriterien:
- neu auftretende bzw. vermehrte Bradykardie (<80/min) oder neu/vermehrte Tachykardie (>200/min)
- neu/vermehrte Tachypnoe (>60/min) oder neu/vermehrte Apnoe (>20 s)
- eitriges Trachealsekret**
- Keim aus Trachealsekret
- neu/vermehrte Dyspnoe (Einziehungen, Nasenflügeln, Stöhnen)
- Temperaturinstabilität/Fieber/ Hypothermie
- Vermehrte respiratorische Sekretion (vermehrtes Absaugen)
- CRP >2,0 mg/dl oder Interleukin***
- I/T - Ratio >0,2
Hinweise für Pneumonie Definition
*Verschlechterung des Gasaustausches:
Anstieg FiO2-Bedarf >10% innerhalb von 24 h oder Beginn einer mechanischen Ventilation
**Eitriges Trachealsekret
Sekret aus tiefen Atemwegen mit ≥25 neutrophilen Granulozyten und ≤10 Epithelzellen pro Gesichtsfeld (x100)
***Interleukin kann als Parameter gewertet werden, wenn die laboreigenen Angaben eines pathologischen Wertes erfüllt sind; gewertet werden Interleukin 6-8.
NEO-NEC NEKROTISIERENDE ENTEROCOLITIS
Für die Diagnose einer NEC wird entweder die Kombination aus einem radiologischen Zeichen und zwei klinischen Symptomen oder die histologisch gestellte Diagnose aus Material des OP-Präparates gefordert (Histologie alleine ist bereits ausreichend):
- Mindestens eines der folgenden radiologischen Zeichen:
- Pneumoperitoneum
- Pneumatosis intestinalis (Gasblasen in Darmwand)
- Unverändert stehende Dünndarmschlingen;
und mindestens zwei der folgenden Kriterien (ohne andere Ursache):
- Erbrechen
- Nahrungs-(„Magen-“) Reste
- geblähter Bauch Flankenrötung
- Wiederholt mikroskopisch (Hämoccult) oder makroskopisch Blut im Stuhl
oder
- Diagnose durch histologische Untersuchung des OP-Präparates
COV-ASY ASYMPTOMATISCHE CORONAVIRUS-KRANKHEIT-2019 (COVID-19)
- Positiver SARS-CoV-2 Test (PCR oder Antigen Test)
und keine Symptome passend zu COVID-19
COV-MM MILDE ODER MODERATE CORONAVIRUS-KRANKHEIT-2019 (COVID-19)
- Positiver SARS-CoV-2 Test (PCR oder Antigen Test)
und Symptome passend zu COVID-19
und Kriterien einer schweren Erkrankung sind nicht erfüllt
COV-SEV SCHWERE CORONAVIRUS-KRANKHEIT-2019 (COVID-19)
- Positiver SARS-CoV-2 Test (PCR oder Antigen Test)
und Sauerstoffsättigung <92% bei Raumluft oder Sauerstofftherapie im Rahmen von COVID-19
Bitte beachten: Wenn eine andere, als die aktuelle, Krankenanstalt, die Infektionsquelle darstellt, werden Coronavirus-Krankheiten-2019 erst ab Tag 8