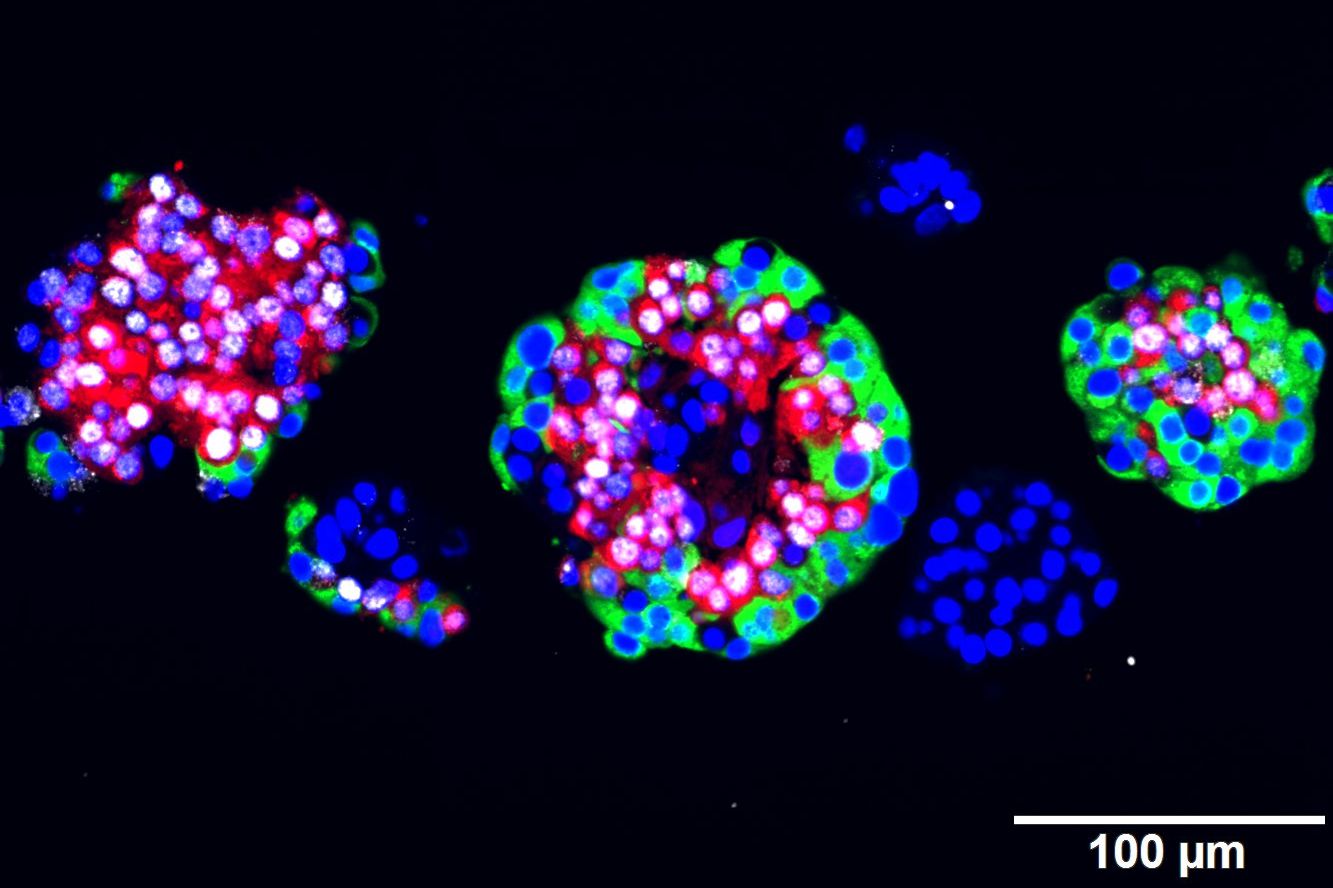
(Wien, 01-12-2016) Artemisinine, eine zugelassene Wirkstoffgruppe gegen Malaria, wandeln Glukagon-produzierende Alpha-Zellen der Bauchspeicheldrüse (Pankreas) in insulinproduzierende Zellen um – genau die Zellen, die bei Typ-1-Diabetes geschädigt sind. Das haben Forscher des CeMM Forschungszentrum für Molekulare Medizin der Österreichischen Akademie der Wissenschaften im Rahmen einer internationalen Zusammenarbeit, mit modernsten Einzelzell-Analysen herausgefunden. Ihre bahnbrechenden Ergebnisse werden in Cell publiziert und liefern eine vielversprechende Grundlage für neue Therapien gegen Typ-1 Diabetes.
Seit einigen Jahren hatten sich Forscher an diesem Kunstgriff versucht, der eine simple und elegante Heilung des Typ-1 Diabetes versprach: Die vom eigenen Körper der Patienten zerstörten Beta-Zellen - verantwortlich für die Insulinproduktion - sollten durch neue, künstlich hergestellte Zellen ersetzt werden. Verschiedenste Ansätze wurden verfolgt, um Stamm- oder Körperzellen in die begehrten Beta-Zellen umzuwandeln. Dabei wurden zwar grundsätzliche Mechanismen aufgeklärt, die für die Entwicklung von Beta-Zellen entscheidend sind – doch ein Wirkstoff, der diesen zellulären Verwandlungstrick auslöst, fehlte bisher.
Dem Team unter der Leitung von Stefan Kubicek, Forschungsgruppenleiter am CeMM, gelang mit der in Cell erscheinenden Studie (DOI: 10.1016/j.cell.2016.11.010) der große Wurf: Durch ein vollautomatisiertes Testverfahren, das die Effekte repräsentativer, zugelassener Wirkstoffe an Alpha-Zellkulturen untersucht, offenbarte sich die Gruppe der Artemisinine als Volltreffer. „Eigentlich werden Artemisinine gegen Malaria verschrieben“, erklärt Stefan Kubicek. „Wir konnten mit unserer Arbeit zeigen, dass diese Substanzen auch das genetische Programm von Alpha-Zellen, die Glukagon-produzierenden Gegenspieler der Beta-Zellen in der Bauchspeicheldrüse, verändern.“
Alpha- und Beta-Zellen bilden, gemeinsam mit zumindest drei weiteren hochspezialisierten Zelltypen, die sogenannten Langerhans-Inseln der Bauchspeicheldrüse, die Steuerzentralen für den Blutzuckerspiegel. Insulin aus Beta-Zellen senkt ihn, Glukagon aus Alpha-Zellen lässt ihn wieder ansteigen. Doch die Zellen sind flexibel: In vorangegangenen Studien mit Modellorganismen wurde gezeigt, dass bei einem extremen Verlust von Beta-Zellen eine Umwandlung der Alpha-Zellen stattfinden kann, die den Schaden ausgleicht. Man fand heraus, dass der genetische Hauptschalter Arx dabei eine zentrale Rolle spielt.
„Arx reguliert viele Gene, die für die Funktion einer Alpha-Zelle entscheidend sind“ so Stefan Kubicek. „In vorhergehenden Arbeiten konnte unser Kollaborationspartner Patrick Collombat von der Université Côte d´Azur in Nizza zeigen, dass das Ausschalten von Arx mit genetischen Methoden zur Umwandlung von Alpha- in Beta-Zellen führt.“ Bisher hatte man den Prozess jedoch nur im lebenden Modelorganismus beobachtet – niemand wusste, ob für solche Umwandlungen zusätzliche Faktoren aus dem unmittelbaren Umfeld der Zelle oder gar von fernen Organen nötig sind. Um diese Faktoren auszuschließen, nutzte Kubiceks Team gemeinsam mit der Gruppe von Jacob Hecksher Sorensen von Nordisk spezielle Alpha- und Beta-Zelllinien, die isoliert betrachtet werden konnten. Auch ohne den Einfluss des restlichen Körpers konnte die Umwandlung der Zelltypen beobachtet werden.
An diesen Zelllinien konnte die Forschungsgruppe nun ihre Wirkstoffsammlung ausprobieren – so stießen sie auf die Artemisinine. In Zusammenarbeit mit den Forschungsgruppen von Christoph Bock und Giulio Superti-Furga am CeMM und Tibor Harkany an der Medizinischen Universität Wien gelang es ihnen, den exakten molekularen Mechanismus aufzuklären, mit dem Artemisinine die Alpha-Zellen umgestalten: Sie binden an ein Protein (Gephyrin), das GABA-Rezeptoren, zentrale Schaltstellen der zellulären Signalwege, aktiviert. In weiterer Folge verändern sich unzählige biochemische Prozesse in der Zelle, die schließlich zur Insulinproduktion führen. Eine Arbeit von Patrick Collombat in derselben Ausgabe von Cell zeigt, dass im Mausmodell die Injektion von GABA zur Umwandlung von Alpha- zu Beta-Zellen auslöst, und deutet damit auf denselben Wirkmechanismus der beiden Substanzen hin.
Die Wirkung der Malaria-Medikamente konnten die Forscher nicht nur in der Zellkultur nachweisen: In Zusammenarbeit mit anderen Forschungsgruppen (Martin Distel, CCRI Wien; Dirk Meyer, Leopold-Franzens-Universität Innsbruck; Patrick Collombat, Physiogenex) wurde diabetischen Fischen, Ratten und Mäusen der Wirkstoff verabreicht, und tatsächlich erhöhte sich ihre Beta-Zellmasse, ihr Blutzuckerspiegel normalisierte sich. Da sich die molekularen Bindungspartner von Artemisininen sowohl in Fischen, Ratten und Mäusen als auch im Menschen stark ähneln, ist die Wahrscheinlichkeit groß, dass auch hier ein ähnlicher Effekt eintritt, hofft Stefan Kubicek: „Natürlich muss man die Auswirkungen einer langfristigen Artemisinin-Verabreichung am Menschen noch gründlich und ausgiebig testen. Insbesondere ist bisher unbekannt, ob sich die Alpha-Zellen auch beim Menschen ständig regenerieren können. Außerdem müssen Wege gefunden werden, die neuen Beta-Zellen vor der Zerstörung durch das Immunsystem zu schützen. Doch wir sind sehr zuversichtlich, mit den Artemisininen und deren Wirkmechanismen die Grundlagen für eine neue Form der Therapie gegen Typ-1 Diabetes gefunden zu haben.“
Service: Cell
“Artemisinins Target GABAA Receptor Signaling and Impair α Cell Identity”
Jin Li, Tamara Casteels, Thomas Frogne, Camilla Ingvorsen, Christian Honoré, Monica Courtney, Kilian V.M. Huber, Nicole Schmitner, Robin A. Kimmel, Roman A. Romanov, Caterina Sturtzel, Charles-Hugues Lardeau, Johanna Klughammer, Matthias Farlik, Sara Sdelci, Andhira Vieira, Fabio Avolio, Francois Briand, Igor Baburin, Peter Májek, Florian M. Pauler, Thomas Penz, Alexey Stukalov, Manuela Gridling, Katja Parapatics, Charlotte Barbieux, Ekaterine Berishvili, Andreas Spittler, Jacques Colinge, Keiryn L. Bennett, Steffen Hering, Thierry Sulpice, Christoph Bock, Martin Distel, Tibor Harkany, Dirk Meyer, Giulio Superti-Furga, Patrick Collombat, Jacob Hecksher-Sørensen, and Stefan Kubicek; Cell; DOI:10.1016/j.cell.2016.11.010.